Makale & Formül
Hipopigmentasyon - Hiperpigmantasyon
Deride Leke (Melazma)
DERİDE LEKE (MELAZMA) TEDAVİSİ VE LEKELERDEN KORUNMA
Melazma, ciltte siyah veya kahverengi lekeler oluşmasıdır. Melazma, öncelikle yüz bölgesi cildinde renk bozulması veya hiperpigmentasyon ile karakterizedir. Melazma, genellikle alın, elmacıklar, çene, üst dudak olmak üzere merkezi yüz hattında nadiren de boyun ve ön kolda ortaya çıkar.
Genetik yatkınlık, ultraviyole maruziyeti, gebelik, hormonal tedavi, kozmetikler ve ilaçlar melazmayı oluşturan etiyolojik faktörlerdir. Asemptomatik olmakla birlikte sebep olduğu kozmetik bozukluk psikolojik strese yol açmaktadır. Temel tedavi seçenekleri topikal hipopigmentasyon yapan ajanlar, kimyasal soyucular, lazer ve dermabrazyondur.
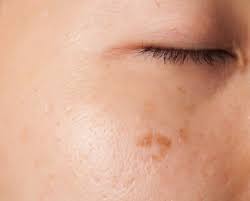 Melazma her yaş, ırk ve cinsiyette görülebilmekle birlikte, 30-55 yaşları arasında, Fitzpatrick’in deri fototipi IV-VI olan (Fitzpatrick cilt tipi skalasına göre çok açıktan (cilt tipi I) çok koyuya (cilt tipi VI) 6 grupta kategorize edilir) yüksek aktinik radyasyona maruz kalan özellikle Asyalı, ıspanyol ve zenci kadınlarda daha sık gözlenmektedir. Hastaların %90’ı kadındır. Gerçek sıklığı bilinmemektedir. Gebelikte insidansı %50-70, doğum kontrol hapı (DKH) kullananlarda ise %5-34’tür. Melazmanın sıklığı yaz aylarında artarken, kış aylarında ise azalır.
Melazma her yaş, ırk ve cinsiyette görülebilmekle birlikte, 30-55 yaşları arasında, Fitzpatrick’in deri fototipi IV-VI olan (Fitzpatrick cilt tipi skalasına göre çok açıktan (cilt tipi I) çok koyuya (cilt tipi VI) 6 grupta kategorize edilir) yüksek aktinik radyasyona maruz kalan özellikle Asyalı, ıspanyol ve zenci kadınlarda daha sık gözlenmektedir. Hastaların %90’ı kadındır. Gerçek sıklığı bilinmemektedir. Gebelikte insidansı %50-70, doğum kontrol hapı (DKH) kullananlarda ise %5-34’tür. Melazmanın sıklığı yaz aylarında artarken, kış aylarında ise azalır.
Melazmanın nedeni tam olarak bilinmemektedir. Genetik yatkınlık ve ultraviyole (UV) maruziyeti, yüksek östrojen seviyesi ile seyreden durumlar (gebelik, doğum kontrol hapı (DKH) kullanımı, hormon yerine koyma tedavileri), kozmetikler, fotosensitize edici ilaçlar, otoimmün tiroid bezi hastalıkları, ırk, psikosomatik faktörler, hepatik disfonksiyon, parazitler ve beslenme bozuklukları melazmaya neden olabilmektedirler. Tüm sayılan bu faktörlerle ilişkisi olmayan melazma hastaları da vardır. Kadın hastaların en az üçte birinde, erkek hastaların ise çoğunda melazmanın idiopatik grupta yer aldığı bildirilmektedir. Genetik faktörlerin rolü tam olarak bilinmemekle birlikte aile hikâyesi olguların %50’sinde bulunmaktadır. Melazma gelişimindeki temel etkenlerden birisinin güneş ışığı olduğu uzun süredir bilinmektedir. Güneş ışığının yoğun olduğu coğrafik bölgelerde daha sık görülmesi, yaz aylarında artış göstermesi, vücudun güneş gören bölgelerinde gelişmesi ve lezyonların başlangıcında sıklıkla güneş ışığı teması bulunması; bu faktörün, özellikle genetik ve hormonal yatkınlığı bulunan kişilerde melazmanın gelişimini tetiklediği düşünülmektedir Yüzde oluşan ve gebelikte fizyolojik olduğu kabul edilen melazma, gebelik maskesi ya da kloazma olarak da adlandırılır. Gebelerin %50-70’inde gözlenmektedir. Gebelik süresince ilerleyici olan bu durum, UV’ye temas ile artar. Olguların çoğunda doğum sonrası 1-5 yıl içinde düzelmekle birlikte, bazen kalıcı olabilmektedir. Diğer gebeliklerde veya DKH kullanımı ile tekrar oluşabilir veya şiddetlenebilir.
Melazmanın etiyopatogenezinde en sık hormon içeren DKH’ları olmak üzere, antikonvülzanlar (fenitoin), fenotiazinler (klorpromazin), trisiklik antidepresanlar, antiaritmikler (amiodaron), antimalaryaller (klorokin, hidroksiklorokin, kinakrin ve meflokin) ve antibiyotikler (tetrasiklin ve minosiklin), ağır metaller (altın ve gümüş tuzları, demir, bizmut) gibi fotoduyarlandırıcı ve fototoksik pek çok ilaç grubu sorumlu tutulmaktadır. Klofazimin, bleomisin, busulfan, rifampin, dapson, zidovudin de melazma benzeri pigment artışına nadiren sebep olan diğer ilaçlardır. Ayrıca isotretinoin ve spironolakton tedavileri ile gelişen ve tedavi bırakıldığında gerileyen melazma olguları da bildirilmiştir. İlaçlara bağlı gelişen melazma, ilacın kesilmesi ile genellikle aylar içerisinde düzelir. Kozmetikler, fototoksik mekanizma ile melazmaya neden olurlar. Bergamot yağı veya furokumarin içeren parfümlü ve renkli kozmetik ürünler, kokulu sabun ve cilt temizleyiciler yüzde hiperpigmentasyona neden olabilmektedir. Melazma etiyolojisinde sıcak uygulamalarının da yeri olduğu kabul edilmektedir. Sıcak ağda uygulaması sonrasında üst dudak üzeri bıyık bölgesinde melazma ortaya çıkabilmektedir. Bu durum hastalar tarafından sıkça belirtilmektedir. Yapılan çalışmalarda sıcaklık uygulamasının hücre kültürlerinde UVB’ye benzer şekilde melanosit dendritlerinde uzama, hücre ebatında büyüme ve tirozinaz aktivitesinde artışa neden olduğu gösterilmiştir.
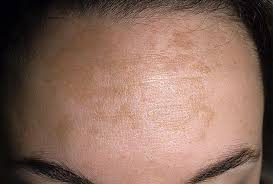
Melazma lezyonları özellikle yüzün güneş gören kısımlarında yerleşmekle birlikte (%98,3) nadiren boyun, önkol, gövde, meme ucu, genital bölge gibi farklı yerlerde de görülebilir. Lezyonlar lineer veya guttat şekilli olabilir. Soliter veya daha sık görüldüğü şekilde simetrik yerleşimli çok sayıda makül olarak dikkat çeker. Sınırları keskin ve düzensiz açık-koyu kahve veya gri renkli makül ve yamalar ile karakterizedir. Renk genellikle homojen olmakla birlikte, bazen alacalı bir görünüm de sergileyebilir. Mukoza tutulumuna rastlanmaz. Lezyonların yerleşimine göre sentrofasiyal, malar ve mandibular olmak üzere üç klinik tip tanımlanmıştır:
1. Sentrofasiyal tip: En sık rastlanılan yerleşim tipi olup, hastaların %63’ünde görülür. Bu tipte lezyonlar alın, yanaklar, burun, üst dudak ve çenede (maske benzeri) yerleşmektedir.
2. Malar tip: Lezyonların yanaklara ve burun sırtına yerleştiği (kelebek tarzı) klinik tiptir. Hastaların %21’inde görülür.
3. Mandibular tip: Lezyonlar mandibula ramuslarına yerleşir. Klinikte en az rastlanılan melazma tipi olup; hastaların %16’sında görülür.
Histopatolojik incelemelerde klinik tipler arasında farklılık görülmez. Epidermal tip melazma, klinikte açıkkahverenginde görülür. Dermal tipteki lezyonlar, klinik olarak mavi veya kül grisi renklidir. Mikst tipteki lezyonlar ise klinik olarak genelde açık kahverengidir.
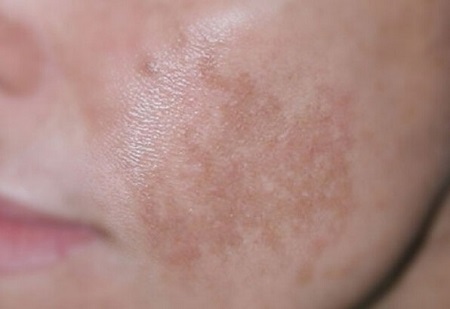
Melazmada tanı genellikle öykü ve deri muayenesi ile konulup, lezyonların histolojik yerleşimi ise wood ışığı incelemesiyle anlaşılmaktadır. Hastalar hiperpigmentasyonun başlangıç dönemi ve süresi, hiperpigmentasyonu arttıran ve azaltan faktörler, aile hikâyesi, ilaç ve kozmetik kullanımı açısından sorgulanmalıdırlar. Hastalar doğal ışık altında; lezyonların yerleştikleri bölge, homojenitesi, yaygınlığı ve pigmentasyon yoğunluğu açısından değerlendirilir. Wood lambası, pigmentasyon bozukluğunun deri tabakalarının hangi düzeyinde meydana geldiğinin gösterilmesine yardımcı olur. Bu lambanın içerdiği filtre 320-400 nm’lik bant dışındaki tüm ışınları tutar. Bu lambadan yayılan süzülmüş ışığın dalga boyunun görünür ışık dalga boyundan daha kısa olması nedeniyle, epidermal pigmentasyon değişikliklerini kolaylıkla yansıtır. Dermisin derin tabakalarına iyi penetre olamadığından dermal değişikliklerde yansıma azdır. Bu farklı yansıtma özelliği sonucunda da, melazma wood ışığı incelemesi ile epidermal, dermal ve mikst olmak üzere üç farklı tipte görülür. Epidermal tipte; wood lambası incelemesi ile hiperpigmente maküller, keskin sınırlı ve daha koyukahve renkte görülürler. Dermal tipte, güneş ışığında mavi-gri görülen lezyonlar wood ışığı ile incelendiğinde soluk, daha az belirgin ve düzensiz sınırlı maküller şeklinde görülürler. Mikst tipte; hem dermal hem de epidermal melanin bulunduğundan bazı alanlarda koyulaşma, bazı alanlarda soluklaşmanın izlendiği kahverengi-gri benekli bir görünüm ortaya çıkar. Wood ışığı ile muayene, tedavinin seçimi ve prognozun tayini bakımından oldukça önemlidir. çünkü epidermal tip melazmalı hastaların tedaviye yanıtı, dermal tipe göre belirgin olarak daha iyidir.
 Sıklıkla boyun yanları ve kulak arkalarında gelişen asimetrik makül ve yamalar ile karakterize pigmentasyon bozukluğu, parfüm ve kolonyalardaki furokumarine bağlı gelişen fototoksik bir reaksiyon ile oluşan Berloque dermatiti hastanın öyküsü ve lezyonların lokalizasyonu ile melazmadan ayırt edilir. Yine dermoepidermal bileşkede gelişen herhangi bir inflamatuar tablo, Postinflamatuar hiperpigmentasyona neden olabilir. Pigmentasyon öncesi geçirilmiş erüpsiyonun olması ve histopatolojik inceleme ile melazmadan ayrılır.
Sıklıkla boyun yanları ve kulak arkalarında gelişen asimetrik makül ve yamalar ile karakterize pigmentasyon bozukluğu, parfüm ve kolonyalardaki furokumarine bağlı gelişen fototoksik bir reaksiyon ile oluşan Berloque dermatiti hastanın öyküsü ve lezyonların lokalizasyonu ile melazmadan ayırt edilir. Yine dermoepidermal bileşkede gelişen herhangi bir inflamatuar tablo, Postinflamatuar hiperpigmentasyona neden olabilir. Pigmentasyon öncesi geçirilmiş erüpsiyonun olması ve histopatolojik inceleme ile melazmadan ayrılır.
Melazmada tedavi edilmeyen lezyonlar kalıcıdır ve kendiliğinden iyileşmez. Hastalık zaman içinde yavaş ilerler. Tam remisyon nadirdir ve tedavi sonrası rekürrens sıktır. Nadiren güneşe maruziyetin kesilmesi ile spontan remisyon görülebilir.
Melazma kronik bir hastalık olduğundan tedaviye yanıtı zayıftır. Genellikle uzun süreli tedavi periyodu gerektirmektedir. Genel olarak epidermal ve mikst tip melazma, tedaviye dermal melazmadan daha iyi yanıt verir. özellikle koyu tenli hastalarda melazma tedavisi zordur ve tedavilerin yan etkileri nedeniyle sınırlanmaktadır. Tedavi sonrası rekürrens de önemli bir sorundur. Gebelikte, laktasyon döneminde ve DKH kullanan kadınlarda tedavi önerilmemektedir.
Melazma, kozmetik bakımdan çoğu hasta için sıkıntı verici bir durumdur. Bu nedenle tedavi ajanları seçilirken, uzun vadede güvenli ve yerel olanları tercih edilmelidir. Tedavinin amacı kabul edilebilir bir kozmetik görünüm sağlamak ve bunu uzun süreli korumaktır.
Melazma tedavisindeki prensipler başlıca beş başlık altında toplanmıştır:
1. Güneş ışığından korunma
2. Melanosit aktivitesinin baskılanması
3. Melanin sentezinin baskılanması
4. Mevcut melanin pigmentinin uzaklaştırılması
5. Dokudaki melanin granüllerinin parçalanması
Güneş ışığından korunma; başarılı tedavi için hastanın güneşten korunması ve bilgilendirilmesi şarttır. Güneşten koruyucu ürünlerin ultraviyole’nin tüm dalga boylarını etkili bir şekilde bloke etmediği bilindiğinden dolayı; güneşten kaçınma, koruyucu giysiler, şapkalar ve pencere koruyucuları gibi diğer fiziksel yöntemler de kullanılmalıdır. Melazma hastalarında opak, komedon yapmayan, yağsız, SPF’si UVB için >15, UVA için >30 olan, güneşten koruyucu ürünler tercih edilmelidir. Sistemik olarak kullanılan klorokin UVA’a; indometazin, C ve E vitamini, yeşil çay UVB’ye; β-karoten UVA ve görünür ışığa; balık yağı ise UVA ve UVB’ye karşı koruma sağlamaktadır.
Melanosit aktivitesinin baskılanması; güneş ışığı, gebelik, doğum kontrol hapları, parfümlü kozmetikler ve fototoksik ilaçlar melanositleri aktive ettiğinden; bunlardan kaçınmak gerekmektedir. Melanin sentezinin baskılanması; topikal tirozinaz ınhibitörleri hidrokinon hidroksifenol yapısındaki bu kimyasal molekül, melanositlerde tirozinazı inhibe ederek tirozinden dopa oluşumunu ve böylece melanin sentezini engeller.
Hidrokinon; Melazma tedavisinde sık kullanılan ve en etkili ajanlardan birisidir. Tek başına veya diğer tedavi ajanları ile birlikte uygulanabilir. Melazma tedavisinde %2- 10 konsantrasyonda, günde 2 kez kullanılmaktadır. ülkemizde %2 ve %4’lük konsantrasyonları bulunmakla birlikte, kullanılan en güvenli konsantrasyon %2’liktir. Hidrokinonun %4’lük konsantrasyonları daha etkili olmakla birlikte yan etkileri daha fazladır. %8-10’luk yüksek konsantrasyonları ise genellikle dirençli melazmada ve zencilerde depigmentasyon amacıyla kullanılmaktadır. Etkisi tedavinin 4. haftasından sonra başlar ve optimal etki 6 ila 10. haftalarda ortaya çıkar ve tek ajan olarak kullanımı uzun tedavi süresi gerektirir. özellikle epidermal tip melazmada etkilidir. Hidrokinon; güneşten koruyucular, antioksidanlar, tretinoin, glikolik asit, topikal kortikosteroidler, kojik asit ve azelaik asit gibi ajanlarla kombine edilebilir. Kombinasyon tedavileri içinde en popüler olanı, ilk kez 1975 yılında Kligman ve Willis tarafından tanımlanan, hidrofilik merhem içinde %5 hidrokinon, %0,1 tretinoin, %0,1 deksametazon içeren “Kligman formülü”dür. Bu amaçla üçlü tedavide %0,01 flusinolon asetenoid daha başarılı bulunmuş ve yan etkileri de daha az olmuştur. Bu kombinasyon melazmada halen en etkili tedavi modalitelerinden birisidir.
Hidrokinonun kronik kullanımda yan etkileri kontakt dermatit, kalıcı lökoderma, etraftaki deride beyazlama, katarakt, kolloid milium, sklera ve tırnakta pigmentasyon (psödo sarı tırnak sendromu), deri elastikiyetinin azalması, yara iyileşmesinin azalması ve balık benzeri bir kokunun hissedilmesi olarak sıralanabilir. Bazı hastalarda güneşe maruz kalan bölgelerde dermiste homojentisik asit birikimine bağlı ekzojen okronozis görülebilir. Bu durum %1-2 hidrokinon ile kısa süreli kullanımlarda da nadiren görülebilirse de genellikle sık ve yüksek konsantrasyonda kullanıldığında karşımıza çıkar. Bu nedenle hidrokinonun uzun süreli ve yüksek doz kullanımından kaçınılmalıdır ve idame tedavisi amacı ile ya da yaz aylarında en fazla %2’lik konsantrasyonda hidrokinon kullanımı önerilmelidir.
Endojen okronozis en sık Güney Afrika’dan ve az sayıda da olsa Amerika’dan bildirilmiştir. Hidrokinonun hayvan deneylerinde DNA hasarı oluşturduğu gösterilmişse de ilacın topikal kullanımına bağlı olarak deri kanseri ya da internal malignite bildirilmediği için karsinojenik etkisi tam olarak bilinmemektedir. Yan etkileri ve güçlü etkinliği nedeniyle hidrokinon kozmesötik ürünlerin içerisinde yer almaz.
Azelaik asit (AZA); AZA oleik asitin oksidasyonu sonucu oluşan 9 karbon atomlu doğal, toksik olmayan bir dikarboksilik asittir. Pityrosporum’lar doymamış yağ asitlerini oksitleyerek, AZA yapımına neden olurlar. Mitokondriyal oksidoredüktaz aktivitesini ve DNA sentezini inhibe ederek antiproliferatif ve sitotoksik etki gösterir. Aynı zamanda geri dönüşümlü in vitro kompetatif tirozinaz inhibitörüdür. AZA hiperaktif ve anormal proliferasyon gösteren melanositlere selektif olarak toksik etkilidir, ancak AZA’in normal melanositlere toksik etkisi yoktur. Melazma tedavisinde genellikle %20’lik konsantrasyonda günde iki defa 4-6 ay süre ile kullanılır. Monoterapi olarak olguların %60-90’ında etkilidir. Retinoik asit ve topikal steroidler ile kombine edildiğinde daha etkili sonuçlar bildirilmektedir. AZA genel olarak iyi tolere edilmektedir. En sık görülen yan etkisi %5-10 oranında lokal irritasyondur ve zamanla tolerans gelişmektedir. AZA’nın hidrokinon tedavisini tolere edemeyen hastalarda iyi bir tedavi seçeneği olduğu kabul edilmektedir.
Kojik asit; Aspergillus ve penicillium gibi funguslar tarafından üretilen bir antibiyotiktir. Bakır iyonunu bağlayarak tirozinaz aktivitesini baskılar ve böylece deri renginin açılmasını sağlar. %2-4 konsantrasyonda günde iki defa kozmetik iyileşme sağlanana kadar kullanılır. Etkinliği %2’lik hidrokinon ile hemen hemen aynıdır. Topikal steroidler ve tretinoin ile kombinasyonuna çok iyi yanıt alınır. Hidrokinon ve glikolik asit ile de kombine edilebilir. Kojik asitin en önemli yan etkisi kontakt dermatit gelişimidir.
Tretinoin; Tretinoin vitamin A türevidir ve melazmadaki etki mekanizması tam olarak bilinmemektedir. Tirozinaz ve dopakrom dönüştürücü faktörü inhibe ederek, melanin sentezini engellediği; keratinosit kohezyonunu azaltarak (keratolitik etki), melaninin keratinositlere transferini bloke ederek ve keratinosit içinde melanin granüllerini dağıtarak etki ettiği düşünülmektedir. Tretinoin %0,05-0,1 konsantrasyonlarda epidermal melazmada etkilidir, dermal melazmada etkisi yoktur. Tretinoin melazmada tek başına etkili olabilmesine karşın, diğer ajanlarla kombine edilerek de kullanılabilir. Sadece geceleri olmak üzere günde bir kere uygulanır. Beraberinde diğer tüm tedavi ajanlarında olduğu gibi geniş spektrumlu gün örtüleri de kullanılmalıdır. Yaz aylarında kullanılmamalıdır. En önemli dezavantajı etkisinin geç ortaya çıkması ve yüksek oranda görülen yan etkileridir. En sık görülen yan etkisi retinoid dermatitidir. Yanma, kaşıntı, eritem ve deskamasyondan oluşur ve tedaviye devam edildikçe tolerans gelişir ve bu yan etkiler azalır. Nemlendiriciler ve %1 hidrokortizon yan etkileri azaltma amacı ile kullanılabilir. Bazen şiddetli retinoid dermatiti sonrasında postinflamatuar hiperpigmentasyon gelişebilir.
Arbutin; Arbutin, glukoza bağlı hidrokinon molekülü içeren glukopiranosiddir. Tüm dünyada en yaygın kullanılan deri beyazlatıcı maddelerdendir. Ayı üzümü, yaban mersini, çay üzümü gibi bitkilerinin kurutulmuş yapraklarından elde edilir. Depigmentasyon yapıcı etkisinin melanozomal tirozinaz aktivitesinin geri dönüşümlü baskılamasıyla ve melanozom maturasyonunu inhibe etmesiyle oluştuğu düşünülmektedir. Melazmada %7’lik konsantrasyonu kullanılır. Yüksek dozlarda paradoksal hiperpigmentasyona yol açabilir. Sentetik formları olan alfa-arbutin ve deoksiarbutin tirozinazı daha kuvvetli inhibe eder. Kozmesötiklerin içinde yaygın olarak bulunsa da PıH tedavisindeki etkisi ile ilgili yapılmış çalışmalarla ilgili yeterli literatür verisi yoktur.
Meyan kökü (licorice) ekstresi; Meyan kökü ekstresinde %10 ila %40 oranında bulunan glabridin, tirozinaz aktivitesini baskılayarak; %0,1 konsantrasyonda günde üç kez bir ay uygulandığında, melazma renginde önemli derecede açılmayı sağlamaktadır. özellikle belli kozmetik ürünler içerisinde %1 veya daha fazla konsantrasyonda bulunmaktadır. Etkisi hidrokinondan 16 kat daha fazladır. Klinik olarak etkin konsantrasyonu hala bilinmemektedir. Antiinflamatuar etkisi de bulunmaktadır.
Yerel Melanin Sentez Baskılayıcıları;
Askorbik asit (C vitamini); Askorbik asit, 0-kinon üretimini enzimatik olarak azaltarak tirozinaz aktivitesini inhibe eder ve böylece melanin sentezi engellenir. Aynı zamanda antioksidan etkisi ile melanogenez tetikleyicisi olan serbest radikallerin oluşumunu önler ve UV absorbsiyonunu azaltır. Melazma tedavisinde tek başına ya da kombinasyon tedavileri ile kullanılabilir. Lokal kullanımda herhangi bir yan etkisi yoktur.
E vitamini (α-Tokoferol); Kültüre insan melanosit hücrelerinde, melanogenez üzerinde α-tokoferol ferulat (α-tokoferol ve ferulik asitin bir bileşiği) etkinliğini araştıran çalışmalar, bu maddenin dolaylı olarak tirozin hidroksilaz aktivitesini inhibe ettiğini göstermiştir. Araştırmacılar tokoferol derivelerinin arbutin ve kojik asitten daha güçlü melanin oluşum inhibitörü olduğunu ve aynı zamanda α-tokoferol ferulatın UV ile indüklenen fasiyal hiperpigmentasyonu önlemek veya tedavi etmek için antioksidan mekanizmaların yanı sıra tirozinaz enzimini de inhibe ederek etki ettiğini ileri sürmüşlerdir.
Glutatyon; Dopakinondan feomelanin oluşumunu arttırarak eumelanin sentezini engeller.
Non Selektif Melanogenez Süpresyonu
ındometazin; ındometazinin %5’lik konsantrasyonu kortikosteroid benzeri etki gösterir. özellikle vermilyon bölgesi yerleşimli epidermal tip melazmada etkilidir. Aynı zamanda SPF 3 oranında güneşten koruyucu etkisi de bulunmaktadır.
Topikal steroidler; Topikal steroidlerin melazmadaki etki mekanizmaları bilinmemektedir. Muhtemel olarak melanositlerden sekretuvar metabolik ürünlerin salınımını inhibe etmekte, ancak melanosit destrüksiyonu yapmamaktadırlar. Bu da melazmadaki kısa süreli etkilerini açıklayabilmektedir. Deksametazon, hidrokortizon, betametazon 17-valerat, fluosinolon ve klobetazol propionat melazma tedavisinde kullanılabilir. Sekiz hafta içinde %80-90 iyileşme sağlayabilirler. Ancak tedavi başarısı kısa sürmekte; tedavi bitiminden 2-3 hafta sonra rekürrens oluşmakta; 4-6 ay içinde melazma, tedavi öncesi haline dönüşmektedir. Melazma tedavisinde tek başlarına kullanımı önerilmemektedir. Genellikle Kligman formülünde yer alırlar. Uzun süreli kullanımları; akneiform erüpsiyon, atrofi, telenjiektazi ve hipertrikoz gibi yan etkileri nedeni ile önerilmemektedir.
Mevcut melanin pigmentinin uzaklaştırılması
Kimyasal Soyucular (Peeling); Derinin progresif eksfoliasyonu ile yüzey epidermisten melanin pigmentinin kaybına yol açarak etki ederler. Melazma tedavisinde özellikle deri fototipi I-III olan kişilerde yüzeyel ve orta derinlikte kimyasal soyma işlemi tek başına veya diğer tedaviler ile birlikte uygulanabilmektedir. Derin kimyasal soyma işlemi ise yan etkileri nedeni ile tercih edilmemektedir. Kimyasal soyma tedavisi ile epidermal tip melazmalı hastalarda daha iyi yanıt alınmaktadır. Bu amaç ile en sık kullanılan bileşikler alfa hidroksi asitler (AHA), beta hidroksi asitler (BHA), fenol, trikloroasetikasit (TCA), resorsinol, kojik asit, tretinoin, salisilik asit, Jessner solüsyonu, modifiye Jessner solüsyonu ve Unna macunudur. Tek başlarına veya kombine olarak kullanılabilmektedirler. En önemli yan etki; özellikle koyu tenli kişilerde postinflamatuar hiperpigmentasyon oluşumudur. Hipo/depigmentasyon, eritem, kaşıntı ve deskuamasyon, atrofi, bakteriyel ve viral enfeksiyonlar, milya oluşumu, skar gelişimi, telenjiektazi ve por genişlemeleri de diğer yan etkileridir. Hipertrofik skar ve keloid oluşumu daha çok derin kimyasal soyma işleminin bir sonucudur. 17,18 Alfa-Hidroksi Asitler AHA’lar düşük konsantrasyonda keratinosit adezyonunu azaltır ve sonuçta korneum tabakasını inceltirler. Ayrıca bazal tabakadaki korneositlerin büyümesini uyararak yeni hücre oluşumu sağlarlar. Yüksek konsantrasyonda ise epidermolizise neden olurlar. En sık kullanılan glikolik asit, şeker pancarı suyunda bulunan bir meyve asitidir. Laktik asit ise ekşimiş süt içinde bulunmaktadır. Laktik, pirüvik, malik, tartarik ve sitrik asit diğer AHA’lardır. AHA’ların biyoyararlanımı; konsantrasyon arttıkça, pH ve deri kalınlığı azaldıkça, ürünün deri yüzeyinde kaldığı zaman arttıkça artar. Dermise penetrasyon gösteremediklerinden dermal melazma AHA tedavisine yanıt vermez. Glikolik asit farklı konsantrasyonlarda tek başına kullanılabildiği gibi, diğer renk açan ajanlarla birlikte de kullanılabilir. Glikolik asit kimyasal soyma amacı ile %20-70 konsantrasyonda kullanılır. özellikle epidermal tip melazma tedavisinde etkilidir. ışlem öncesi hastaya evde kullanmak üzere iki haftalık %10-15 glikolik asit krem veya losyon önerilir. Bu tedavi stratum korneumu incelterek toleransı artırır. Daha sonra 3-4 hafta aralarla toplam olarak 4-8 seans kimyasal soyma işlemi uygulanır. Glikolik asitin %50 ve 70’lik konsantrasyonlardaki soyucu etkisi, trikloroasetik asitin %35 ve %50’lik konsantrasyonlarına denktir. Trikloroasetik Asit (TCA); TCA keratinositlerde koagülasyon nekrozuna yol açarak hücre ölümü ile epidermisin üst katmanlarını soyar. Bu nekrozun derecesi konsantrasyon ile değişim gösterir. TCA’nın %15-25’lik konsantrasyonu epidermiste sınırlı koagülasyon nekrozu ile yüzeyel, %30-40’lık konsantrasyonu yüzeyel ve orta dermiste de nekroza yol açarak orta derinlikte ve %40’ın üzerindeki konsantrasyonları ise tüm dermisi nekroze ederek derin kimyasal soyma yapar. Melazma tedavisinde TCA ile yüzeyel ve orta derinlikte kimyasal soyma işlemi kullanılmaktadır. TCA melazma tedavisinde tek başına ya da diğer kimyasal soyucularla birlikte kullanılabilmektedir. TCA ile özellikle yüksek konsantrasyonlarda erken dönemde eritem ve ödem, enfeksiyon, şiddetli kaşıntı; geç dönemde skar oluşumu, hipo ya da hiperpigmentasyon gibi yan etkiler oluşabilmektedir ve bu da hasta uyumunu azaltmaktadır. TCA ile yapılan yüzeyel peelinglerde bu yan etki riskleri daha azdır. özellikle deri tipi yüksek hastalarda postinflamatuar hiperpigmentasyon riski nedeni ile tercih edilmemelidir. TCA’nın sistemik absorbsiyonunun olmaması nedeni ile kardiyak aritmi, toksik şok sendromu, larenks ödemi gibi yan etkiler görülmemektedir.
Rezorsinol ve Jessner Solüsyonu; Rezorsinol (m-dihidroksibenzen) bir fenol derivesi olup antipruritik, keratolitik, antimikotik ve antiseptik özelliklere sahiptir. Kimyasal soyma işleminde tek başına kullanılabildiği gibi genellikle Jessner solüsyonu (14 g rezorsinol, 14 g salisilik asit, 14 g laktik asit, 100 g etanol) içinde kullanılmaktadır. Aynı zamanda Unna macunu içinde de kullanılabilmekte ve derin kimyasal soyma yapabilmektedir. ırritan özelliği sebebi ile kontakt dermatite ve deri tipi yüksek olan hastalarda postinflamatuar hiperpigmentasyona neden olabilmektedir. Rezorsinol uygulamasında sistemik toksisite riski bulunduğu için geniş alanlarda kullanılmamalıdır. Ayrıca antitiroid aktivitesi nedeniyle hipotiroidi yapabileceğinden uzun süreli kullanımda miksödem oluşma riski de mevcuttur.
Salisilik Asit; Salisilik asit ile kimyasal soyma melazma tedavisinde etkili olabilmektedir. Deri tipi V ve VI olan 25 hastada 2 haftalık %4 hidrokinon tedavisi sonrası beş ardışık salisilik asit ile soyma işleminin (%20 ve %30) 2’şer hafta aralıklarla uygulanması ile fasial hiperpigmentasyonda %66 oranında başarı bildirilmiştir. Salisilik asit ile soyma sonucu krutlanma, kuruluk, hipopigmentasyon ve hiperpigmentasyon gibi yan etkiler görülebilir.
Tretinoin; Haftada 2 kez %1-5 konsantrasyonda tretinoin ile soyma işlemi melazma tedavisinde hızlı sonuç vermektedir. Peeling solüsyonu yüzde 6-8 saat bırakılmakta ve toleransa göre haftada 2-3 kez tekrar edilmektedir. Tedavi süresi 2-5 haftadır.
Fenol; Keratokoagülan bir madde olan fenol %88’lik konsantrasyonda orta derinlikte soyma işlemi yapar. Melazma tedavisinde çok fazla tercih edilmeyen fenolün en sık yan etkisi kardiyak aritmilerdir.
Topikal Antibiyotik tedavisi; Akne ve akneye bağlı gelişen pigmentasyon tedavisinde %0,025 topikal retinoid ve %1,2 klindomisinin beraber kullanımının koyu tenli kişlerde tek başlarına kullanımından daha etkili olduğu bildirilmiştir.
Niasinamid, kara üzüm, orkide, dut ağacı, aloe vera, deniz alg ve yeşil çay ekstreleri, piknogenol, sinamik asit, flavonoidler, aloesin, soya, kahve çekirdeği, umbelliferone, boswellia, N-asetil glikozamin kozmesötik ürünler içerisinde tek başlarına ya da başka beyazlatıcı ürünlerle beraber kullanılan diğer ajanlardır.
Dermabrazyon; Dermal melazmada ve diğer tedavilere dirençli olgularda kullanılabilmektedir. Ucuz olması, lazerin aksine sıcak veya akustik şok dalgaları yaratmadığından etrafındaki deriye zarar vermemesi, manuel olarak hasar derinliğinin kontrol edilebilmesi, protein denatürasyonu yapmadığından yara derinliğinin görsel olarak belirlenebilmesi ve dermal pigmentasyonda da etkili olması en önemli avantajlarıdır. Dezavantajları arasında ise kanama olması, tecrübe gerektirmesi ve rölatif olarak invazif bir teknik olması sayılabilir. Melazma tedavisinde dermabrazyonun %97 oranında yüksek etkisi bildirilmekte ve küratif olabileceği ileri sürülmektedir. Deri fototipi yüksek olan kişilerde postinflamatuar hiperpigmentasyon ve nadiren kalıcı depigmentasyon görülebilmektedir. Eritem, pruritus; nadir olarak da milia, atrofi, hipertrofik skar ve keloid oluşumu diğer yan etkileri arasında sayılabilir.
Dokudaki melanin granüllerinin parçalanması
Lazer Melanin granüllerinin parçalanması sadece lazer tedavisi ile mümkündür. Melazma lezyonlarındaki doğal kromofor melanozomlardır ve termal rahatlama süresi yaklaşık 1 mikrosaniyedir. Lazerin bu yapılar üzerindeki etkisi ani termal genişleme ile membran ve granüllerin patlaması sonucu gelişir. Yıkılan melanin granülleri makrofajlar tarafından fagosite edilir ve lenfatik dolaşımla deriden uzaklaştırılır. Genel olarak melazmanın lazer tedavisine yanıtı değişkendir ve rekürrens sıktır. Lazer tedavisinin yan etkileri ağrı, kaşıntı ve yanma hissi, eritem, ödem, vezikülasyon, kabuklanma, purpura, atrofi, postinflamatuar hiperpigmentasyon, infeksiyon ve hipertrofik skardır. Günümüzde oldukça popüler bir yöntem olan lazer uygulamaları gerek tedavi yanıtının çok yüz güldürücü olmaması, gerekse de yan etkilerinin fazla olması ve tedavi sonrası rekürrensinde sık görülmesi nedeniyle melazma tedavisinde ilk seçenek olarak tercih edilmemelidir. Ancak diğer tedavi seçenekleri başarılı olmadığı takdirde düşünülmelidir.
Korunma ve deride leke oluşumuna neden olabilecek ilaçlar.
Uygun kıyafet (uzun kollu tişört-pantolon) ve geniş kenarlı şapka, hem ucuz hem de yan etkisi olmayan bir koruma sağlayacaktır. Kıyafet ve kumaşın cinsi de korunma için önemlidir. Polyester ve yün, pamuklu kumaşlardan daha yüksek absorbe edici kapasiteye sahiptir. Ancak bunlar sıcakta diğer materyallerle karışım yapıldığında rahat kullanım sağlayacaktır. Kumaşın kalınlığı ve rengi de önemlidir. Kalın ve koyu renk kumaşlar (lacivert, siyah) UV’den korunmayı arttırır. Kumaşın yıkanması, özellikle UV absorbe edici kimyasallarla yıkanması (tinosorb FD) korunmayı arttıracaktır. Kumaşın ıslatılması, dekoloran maddelerle beyazlatılması ve sıkı/deriye yapışık olması ise korunmayı azaltır. Fiziksel korunmanın dışında, güneş koruyucularının da önemli bir yeri vardır. FDA, UVA için düşük, orta, yüksek ve en yüksek olmak üzere 4 derecede tanımlamaktadır. UVB için SPF olarak verilmektedir. Doğru korunma sağlamak için güneş koruyucular m2 başına 20 gr (cm2 ye 2 mg) olarak uygulanmalıdır. Ancak birçok çalışma kişilerin bu önerilen dozlarda güneş koruyucuları kullanmadıklarını ortaya koymaktadır. Hastaların suya dayanıklı, geniş spektrumlu (UVA ve UVB), en azından 15 faktörlü bir koruyucuyu güneş gören alanlardaki tüm pigmente ve depigmente alanlara sürmeleri önerilmeli ve düzenli kullanım sağlanmalıdır. Yüzme ve terleme durumunda iki saatte bir yenilenmelidir. Son çalışmalar görünür ışığı, deri tipi IV-VI arasındaki kişilerde pigementasyonu arttırabildiğini ortaya koymuştur. Dolayısıyla özellikle melasma ve postinflamatuar hiperpigmentasyonlu koyu tenlilerde görünür ışığa karşı korunma önemlidir. Organik güneş koruyucular görünür ışığa karşı korumaz. Demir oksit, titanyum dioksit ve çinko oksit gibi inorganik güneş koruyucular görünür ışığa karşı bir miktar koruma sağlar. Bu ajanların da etki spektrumu partikül büyüklüğüne göre değişir. Pigmentasyon bozukluklarında, özellikle melasmada titanyum dioksit ve çinko oksitli fiziksel blokerler tercih edilir. Melasmada ayrıca oral kontraseptif kullanımından da kaçınılmalıdır. Solar lentigoda özellikle 20 yaşın üstünde düzenli güneş koruyucu kullanılmalıdır. Vitiligoda avobenzon ve titanyum dioksitli geniş spektrumlu korunma gerekir çünkü lezyonal deri güneşe çok duyarlıdır. Pigmentasyon bozukluğu ile seyreden hastalıklarda özgün tedavinin yanı sıra, hastalığa özgü etyolojik faktörlerin eliminasyonu ve tümünde doğru yolla, etkin güneşten korunma esastır.
İlaçla ilişkili pigmentasyon özellikle yaşlı hastalarda açıklanamayan edinsel pigmentasyonların %10-20’sinden sorumludur. Günlük pratikte çok sık kullanılan ilaçların yanısıra, dermatolojik, romatolojik, kardiyolojik, psikiyatrik, nörolojik ve onkolojik alanlarda kullanılan ilaçlar da pigmentasyona yol açabilir. Klinik bulgular (pigmentasyon dağılımı ve rengi) etken ajana göre değişkendir ve bazen etkene yönelik ipucu taşıyabilir. Tedavi genellikle etken ajanın kesilmesi, değiştirilmesi ve güneşten korunma ile sınırlıdır, ancak yakın zamanda lazer tedavileri ile başarılı sonuçlar bildirilmiştir.
Pigmentasyona en sık yol açan ilaçlar.
Pigmentasyona yol açan ilaçlar arasında en iyi bilinenler amiodaron, antimalaryaller(klorokin, hidroksiklorokin, kinakrin, meflokuin), kemoterapi ajanları (sisplatin, bleomisin, doksorubisin, 5-fluorouracil, busulfan ve diğerleri), tetrasiklinler (minosiklin, doksisiklin, tetrasiklin), ağır metaller (arsenik, gümüş, altın, cıva, bizmut, kurşun), lepra ilaçları (klofazimin, rifampisin, dapson), antipsikotikler (klorpromazin, tiyoridazin, haloperidol, klozapin, olanzapin, quetiapin, risperidon, tiyotiksen), antidepresanlar (imipramin, desipramin, klomipramin, amitriptilin, sitalopram), antiepileptikler (karbamazepin, topiramat, lamotrigin, gabapentin), antiretroviral ilaçlar (zidovudin), karotenoidler, oral kontraseptifler, ACTH ve interferon’dur.
ıyi bir hafta dileğiyle…
Kaynak:
Turkiye Klinikleri J Dermatol-Special Topics 2015;8(2)
Fatma AYDIN Deri ve Zührevi Hastalıklar AD, Ondokuz Mayıs üniversitesi Tıp Fakültesi, Samsun Yazışma Adresi/Correspondence: Fatma AYDIN Ondokuz Mayıs üniversitesi Tıp Fakültesi, Deri ve Zührevi Hastalıklar AD, Samsun, TÜRKİYE bennet@mynet.com
Uzm.Ecz.Ahmet Nezihi Pekcan
Pekcan eczanesi - Konya
pekcanecz@gmail.com
Tel: (332) 3520657
http://www.majistralformul.com/



